当科の手術特徴
- HOME
- 当科の手術特徴
心臓大血管の手術の概要
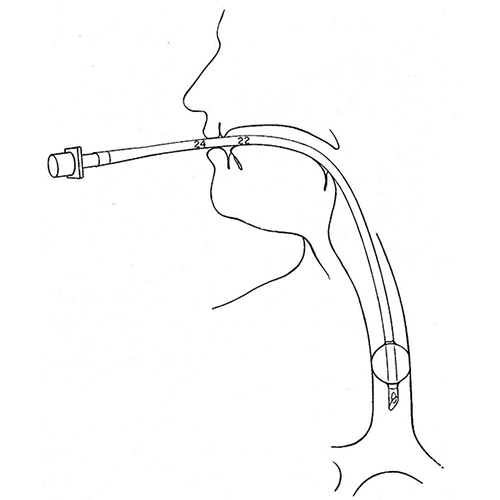
まずは、麻酔科医師により全身麻酔を行います。口から気管チューブを挿入し、麻酔中は、人工呼吸器による呼吸管理がなされます。多くの心臓大血管の手術は、胸骨の上の皮膚を縦に切開し、胸骨を縦に切って心臓と大動脈に到達します。
人工心肺
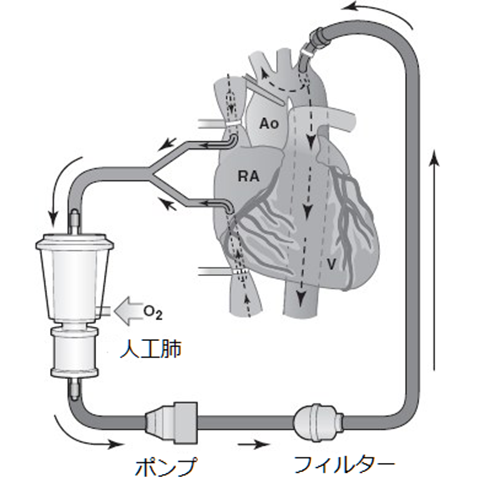
心臓内部の操作が必要で心臓を止めて行う手術はもちろんですが、心臓を切開しない手術や、冠動脈バイパス術、胸部大動脈の手術でも、手術中に心臓の機能を代行する目的で、人工心肺を使用します。手術手技はそれぞれの病態で異なりますが、人工心肺装置の操作に関しては共通しています。
心臓を止めている(休ませている)間、呼吸と循環を維持するために人工心肺装置を装着して体外循環を行います。人工心肺装置を用いる最中に、血液が固まらないように薬剤(ヘパリン)を用います。心臓への出入り口としての特殊な管を挿入して、人工肺・貯血槽・血液ポンプ・フィルターなどを連ねた人工心肺回路(プラスチック製のチューブ)に接続して、心臓停止時の呼吸・循環をまかないます。人工心肺中の状態は、通常に心臓と肺が機能している時と比べると明らかに異常な状態です。心臓を手術するためにやむを得ず、全身をこの異常な状態にさらさなければなりません。心臓手術の特殊性・以下に述べる合併症の多くはこの人工心肺の使用に起因しています。
心停止
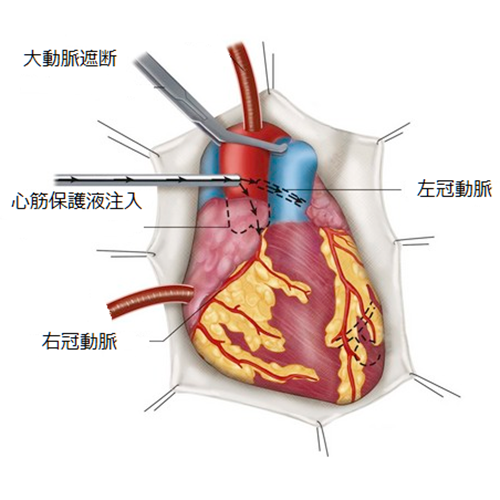
心臓を止めるには、心臓自身に血液を送っている冠動脈の流れを遮断する必要があります。そこで、冠動脈が出たあとの大動脈を鉗子ではさんで遮断し、細い管から冠動脈へカリウムを主体とした液体(心筋保護液)を注入します。すると、人工心肺からの血液は冠動脈に流れ込まなくなり、心臓は酸素供給を絶たれ、拍動を止めます。
そのままでは、心臓の筋肉(心筋)がダメージを受けるので、20分から30分おきに心筋保護液を注入して、心筋を守りながら、心臓の内部の手術や胸部大動脈の手術を行います。
手術操作が終わったら、大動脈の遮断を取り除いて冠脈に血液を流して、心臓の拍動を再開させます。心臓の拍動が不調な場合には、電気ショックをかけて、心拍を調子よく再開させます。しばらくして心臓の働きが充分回復したところで人工心肺装置を停止し、心臓や大動脈に挿入されている管を身体から切り離します。
心臓大血管手術に伴う危険性
心臓大血管手術には、以下のような危険性をともないます。しかし、私たちはその予防に全力を注ぎますし、また、一旦合併症が発生しましたら、ご説明の上、そのひとつひとつに適切な処置を講じていきますので、ご理解ください。
1.出血
血液が固まらない薬剤を用いる上に、人工心肺装置により血液の成分が破壊され、出血が止まりにくくなることがあります。出血量が多い場合には再度、止血のための手術をすることがあります。
2.心機能低下
手術の影響により術後3~4日は心臓のパワーが落ちるため回復するまでには強心剤が点滴で使用されます。徐々に回復し退院頃には以前より良くなる見込みです。まれに心臓の動きが強心剤を使用してもまだ悪い場合には、心臓を補助する機械を一時使用することがあります(0.5%)。また創部を仮閉創して一旦手術を終え、後日創をしめる手術を行う場合があります(0.5%)。それらの場合には、改めて別途説明します。
3.不整脈
心臓をさわるために心臓が過敏になり、術前からの不整脈が悪化したり、新たな不整脈が発生することがあります(30~40%)。頻脈、徐脈、房室ブロックなどの不整脈が出現し心臓機能に悪影響をおよぼすことがあります。多くは生命に影響するものではなく、必要に応じて抗不整脈薬で対処します。ごくまれに心室性不整脈が起こります(0.5%以下)。これは致死的な不整脈で直ちに心臓マッサージ、電気ショックの必要な不整脈です。このため入院中は心電図モニターの監視下にさせていただきます。
4.脳障害
心臓弁膜症の手術の際には、心臓を切開するため、心臓の中に空気が入ります。最後に空気を追い出し、心臓内を血液で満たしてから心拍動を再開しますが、空気の泡が残っていると血流再開時に頚動脈に流れ込み、脳内の血管に泡がつまることがあります(空気栓塞)。さらに高齢者では脳血管自体に動脈硬化があり、もともと脳梗塞を起こしやすい場合があります。このような場合麻酔から覚めたときに意識障害や麻痺などの障害が出ることがあります(1%)。これらの可能性を十分に考慮し、術前に頸部の血管の評価を行い、術前のCT、術中の大動脈エコーなどを用いて動脈硬化の程度を判定して適切な手術術式を選択し、術中は二酸化炭素を用いて心臓、大動脈内に空気が入らないようにして脳梗塞を防ぎます。しかし完全にゼロにはできません。一旦脳梗塞が生じると点滴やリハビリなどの治療を行っても意識障害や麻痺などが残ることがあります。
5.大動脈解離
大動脈の一番内側の内膜がさけて大動脈の壁の中に出血する病気で、一般には自然に生じる病気です。人工心肺を使う場合、大動脈に管を挿入する時にこれが生じる可能性がゼロではありません。ごくまれにしか生じませんが一旦生じると大手術を要し、命に関わる病態です。
6.腎不全
手術後、低拍出症候群、薬剤などの影響で腎機能の低下することがあります。(約8%)その場合には追加的治療として血液透析を必要となります。
7.呼吸不全
人工心肺の影響、無気肺、気胸、肺炎などのために肺の換気機能が低下し長期にわたって人工呼吸管理が必要になることがあります。
8.肝不全
人工心肺の影響、低拍出症候群、薬剤、輸血などが肝機能を悪化させることがあります。
9.輸血にともなう合併症
生命を脅かす状態で、どうしても輸血を必要とする場合のみに輸血を行いますが、その際、肝炎ウィルス(B型、C型など)による輸血後肝炎や輸血に含まれるリンパ球による輸血後移植片対宿主病(GVHD)などの発症する可能性があります。
10.細菌感染
大きな手術の場合、術後の免疫力低下のため体内に進入する細菌などに対し抵抗力が落ちて、感染症を発症することがあります。(約4%)肺炎・敗血症(血液の中に細菌の毒素が入り全身を消耗させる)・縦隔炎(胸を切開した皮膚の深部、胸骨に細菌が感染して膿がたまる)などがあります。まずは抗生物質で対処し、必要があれば追加的処置・手術を行います。糖尿病・血液透析患者様ではこの危険が増します。
11.その他
消化管出血(胃潰瘍、十二指腸潰瘍などからの出血)
末梢神経障害(手足がしびれたり、動かしにくい)
腓骨神経麻痺(足先が挙上できない)
嗄声(反回神経麻痺のため声がかれる)
胸水貯留(胸腔に液体が溜まる)
心タンポナーデ(心臓の周囲に液体がたまる)などが起こることがあります。